十大脑卒中模拟病(SM):基于临床的启示!
时间:2024-08-21 15:01:06 热度:37.1℃ 作者:网络
论坛导读:脑卒中模拟病(SM) 是指一大类在疾病的发病初期,患者的临床症状及体征类似卒中,而经详细的病史询问、检查、评估及随访后,最后证实患者并非脑卒中的疾病。SM 因其临床症状及体征与卒中类似,易造成神经科或急诊内科医师的误诊误治。据估计,有9%~30%的疑似脑卒中患者和2.8%~17%给予静脉tPA治疗的患者是卒中模拟病。大多数卒中模拟病是癫痫发作、偏头痛、肿瘤和中毒性代谢紊乱。影像学通常有助于诊断,卒中在不同阶段具有典型的成像特征。然而,这些特征中的大多数,甚至是弥散受限并不是卒中独有的。
脑卒中模拟病(stroke mimics,SM) 是指一大类在疾病的发病初期,患者的临床症状及体征类似卒中,而经详细的病史询问、检查、评估及随访后,最后证实患者并非脑卒中的疾病。对于急性缺血性卒中患者,血管内治疗和应用重组型组织纤维蛋白溶酶原激活剂(rt-PA)静脉溶栓均被证实越早治疗,越有利于挽救脑组织,这就要求急诊医生在短时间内对急性缺血性卒中患者进行诊断、鉴别、评估并决定治疗方法。当表现为偏瘫、失语等神经功能缺损症状的患者就诊时,急诊医生通常没有足够的时间和检查手段对患者进行全面评估并作出诊断,这样就导致在诊断为急性缺血性卒中的患者中包含一部分表现类似卒中而实际非卒中的SM患者。SM 因其临床症状及体征与卒中类似,易造成神经科或急诊内科医师的误诊误治。
卒中模拟病指入院时有类似卒中发作症状(如偏瘫、失语、意识障碍等),出院时明确诊断为急性缺血性卒中以外的其他疾病的一组临床综合征(如偏瘫型偏头痛、可逆性后部脑病、低血糖等),临床工作中并不少见。常见的SM包括:癫痫发作、偏头痛、肿瘤、静脉梗死、可逆性后部脑病综合征及硬膜下水肿等。此外,模仿急性动脉缺血性卒中的其他疾病包括感染(脑炎、脓肿、脑膜炎、败血症),代谢异常(低血糖症、肝性脑病),脱髓鞘疾病和MELAS(线粒体脑病、乳酸性酸中毒)。
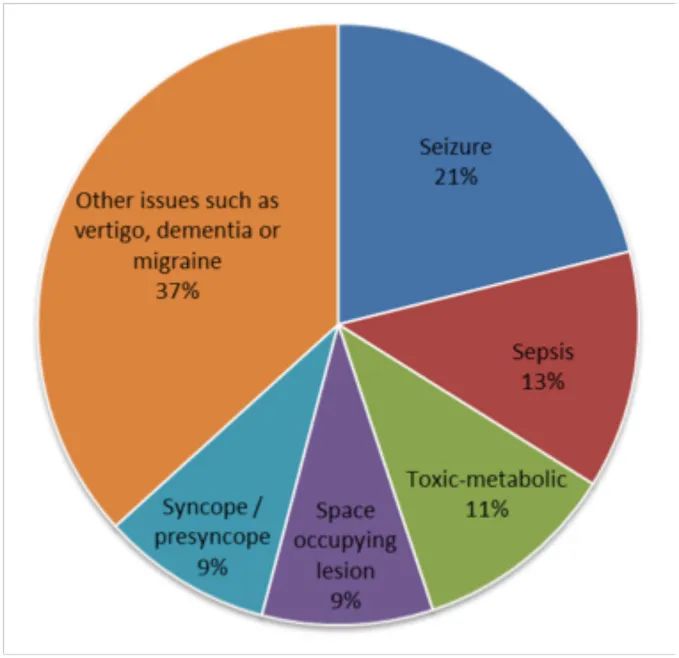
现列举十大常见卒中模拟病:
一、癫痫发作
是急诊室最常见的SM,癫痫发作常表现为刻板的运动和感觉异常,亦可出现失语和轻偏瘫等症状;并且局灶性癫痫发作可能会导致Todd 麻痹。据报道癫痫出现发作性失语和轻偏瘫的误诊概率高达40%。另外,癫痫与卒中常合并发生。有研究观察到,9% 的患者在卒中后有癫痫发作,其中40%发生在缺血性后循环卒中的第一个24 h, 57% 发作于出血性后循环卒中的第一个24 h。因此,卒中的诊断中需要排除癫痫。另外,Todd’s瘫痪是癫痫发作后遗留的短暂性轻度偏瘫,也是卒中模拟病中的一种,易出现误诊、漏诊。
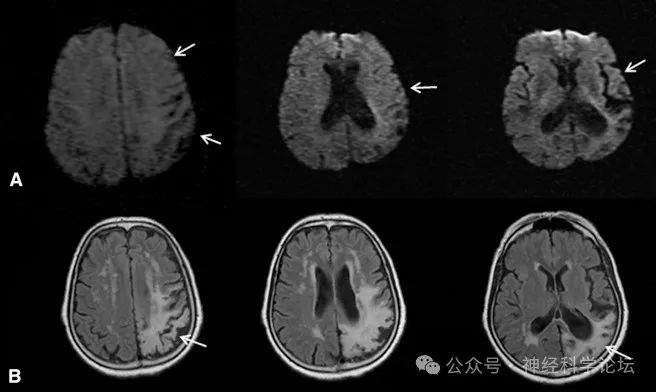
73岁女性,既往患有高血压、左顶叶缺血性中风(导致右侧肢体轻微瘫痪的后遗症)和症状性癫痫,在5分钟的右侧抽搐发作后出现右侧无力。扩散加权成像显示扩散限制完全正常化(箭头)。(B)液体衰减反转恢复序列显示左顶叶后遗症缺血性损伤(箭头)。
二、梅尼埃病等眩晕疾病
内耳疾病或脑干/小脑卒中可能造成眩晕,伴恶心、呕吐的急性发作,二者在首诊时很难鉴别,若有反复发作病史则更可能是外周原因导致的。如果出现局灶性神经症状,则一定要注意有无复视、凝视障碍、Horner 综合征和脑干相关体征。突然发作的眩晕伴有小脑体征更倾向于脑卒中,而单独出现的眩晕不一定是卒中,耳鸣、耳堵、进行性耳聋都更倾向于梅尼埃病的诊断。体位变化诱发的眩晕更倾向于位置性眩晕。在急诊,医师往往很少有时间进行Dex-Hallpike 测试,在这样的环境里也不一定有它的价值。如果患者NIHSS 评分超过3 分,卒中的可能性更大,建议行头颅CT检查,考虑溶栓治疗。
三、低血糖
成年人发生低血糖往往症状比较典型,主要表现为交感神经兴奋症状,如饥饿感、心慌、手抖、出虚汗、四肢无力等等。而发生于老年人的低血糖要么没有任何症状(即“无症状性低血糖”),要么表现为神经精神症状如言语行为反常、抽搐、偏瘫、意识障碍、嗜睡、昏迷等,很容易被误诊为“急性卒中”或“癫痫发作”。
四、急性脱髓鞘疾病
可表现为肢体无力、共济失调、感觉或视觉异常,此类症状常常发生在几小时或几天内,而不是瞬间。对于年轻的患者,仔细询问病史很关键,如是否曾患视神经炎和视神经萎缩或横贯性脊髓炎。此外患者年龄要比卒中患者轻。
五、脑部肿瘤
通常表现为逐渐恶化和/或晨起头痛,若出现瘤卒中,病情会突然恶化,表现出局灶性神经体征。如果为转移瘤所致,通常可伴有原发肿瘤的临床症状或体征。此类患者出现卒中,不建议贸然接受溶栓治疗,应行头颅CT 或MRI 明确病因,同时询问是否出现明显的质量变化,是否存在已知的恶性肿瘤。据报道5% 的脑肿瘤患者初期表现为卒中样发作,其中, 12%的患者初诊时被诊断为脑卒中,最终才被确诊为脑肿瘤。
六、晕厥发作
据报道有13% 的SM 患者最终诊断为晕厥发作。晕厥发作很可能被误诊为椎基底动脉系统卒中。虽然椎-基底动脉系统卒中经常表现为意识的改变,但通常会伴有单侧颅神经损害的体征,如复视、构音障碍、眩晕和共济失调。
七、系统性疾病
陈旧性脑卒中患者在系统性疾病(如低钠血症、肺部或泌尿系统感染、败血症或严重疲劳等) 的影响下可出现同一供血区域的急性或亚急性的症状体征恶化迹象,头颅CT 显示为同一区域的陈旧性卒中,临床上则出现新的症状。当败血症或其他原因得到治疗,患者病情就会有所改善。
八、偏瘫型偏头痛
此类患者通常有典型偏头痛病史,可能有头痛、畏光等先兆。偏瘫型偏头痛首次发作通常在45 岁左右,或者更大的年龄,此类发作常与TIA 相混淆,经常被当做卒中治疗。但是,大多数临床医师认为对诊断的犹豫不决常会延误治疗的时机。有些患者在30 岁以前就出现了偏头痛,随后出现大脑中动脉供血区梗死。为避免对一些年轻患者造成终生残疾的遗憾,有人认为需要对此类患者给予及时溶栓治疗。 另外,与偏头痛相关的几个卒中相关疾病应该谨记,包括:抗磷脂综合征、颈动脉夹层和伴有皮质下梗死及白质脑病的常染色体显性遗传性脑动脉病( CADASIL) 和线粒体脑病伴高乳酸血症和卒中样发作( MELAS) 。
九、可逆性后部脑病综合征(PRES)
PRES主要表现为头痛、癫痫发作、精神状态改变以及视觉改变或丧失的症状。为一种临床影像学诊断,特点是血管自动调节的短暂失败导致多灶性血管源性水肿。恶性高血压、子痫、化疗或服用移植后药物的患者似乎特别易感。通常PRES病变是双侧的、皮质下的、非增强的,主要累及顶枕区,数周后可恢复。
十、非酮症性高血糖症
常发生在2型糖尿病患者中,与新发舞蹈病、癫痫发作和局灶性神经功能缺损有关。影像学研究发现可以是单侧或双侧,可能会误诊为是豆状纹状体缺血性卒中(图15)。CT显示基底节高密度,MRI表现为T1高信号、T2低信号、弥散受限。T1高信号可能与反应性星形胶质细胞中的锰有关。弥散受限的病理生理机制仍有争议,包括蛋白质脱水、髓鞘破坏、高粘血症、微钙化和微出血。
综上所述,卒中模拟病临床上易误诊、漏诊,有报道临床诊断为卒中的病例中5%~30%实际为卒中模拟病。对于无脑血管病危险因素、低NIHSS评分、TM(telestroke mimic-score)评分≤ 5分、FABS量表≥ 5分等疑似卒中患者,需要鉴别卒中模拟病。据报道,对于无脑血管危险因素、低NIHSS评分的患者,TM评分≤5分或者缺乏面瘫症状时,卒中模拟病的概率提高65%;当FABS评分为5~6分时,预测卒中模拟病的准确性为100%。脑卒中模拟症在急诊科常见,部分患者可能会按疑似卒中给予静脉注射tPA治疗。尽管有许多临床和影像学的重叠,但基于病灶分布模式的方法提供了一种相对合理准确的方法来进行鉴别诊断,有助于获得及时有效的处理。


