担心造影剂肾病?来对号入座
时间:2023-07-24 19:19:33 热度:37.1℃ 作者:网络
随着影像技术的发展,碘对比剂在血管造影、介入治疗等领域应用日益增多,应用碘对比剂后出现的急性肾损伤(AKI )称为对比剂诱导的AKI(CI-AKI )或对比剂肾病(CIN)。其与住院透析需求、长期肾衰竭和总死亡率相关。
碘对比剂的基本结构和分类
碘对比剂的基本结构
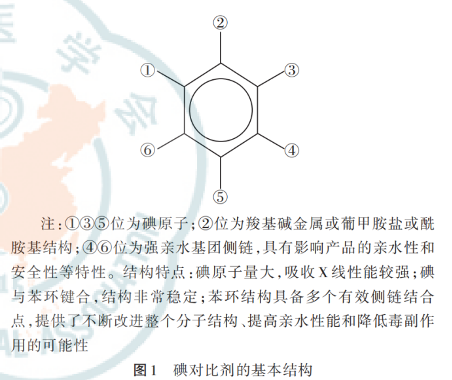
碘对比剂的基本结构是在苯环的①③⑤位上分别代入一个碘原子,②④⑥位分别结合三条侧链组成的三碘苯环衍生物,具体结构如图所示。
碘对比剂分类
按照其在溶液中是否电离出离子分为离子型和非离子型;根据与血浆渗透浓度的大小分为高渗、次高渗(曾称低渗碘对比剂)和等渗碘对比剂;
根据化学结构可分为单体型和二聚体碘对比剂。非离子型碘对比剂在苯环的②④⑥位上有多个羟基,使得亲水性的羟基分布于苯环的周围,将疏水性的碘苯基团屏蔽于其中,增加了水溶性并降低了毒副反应;等渗对比剂与血液渗透压大致相同,毒副作用较高渗及次高渗小;二聚体碘对比剂的分子数比单体型碘对比剂的分子数少,渗透浓度更低,但黏度更高。目前常用的碘海醇、碘伏醇及碘普罗胺均为非离子型次高渗对比剂,碘克沙醇为非离子型等渗对比剂。
CI-AKI的定义
CI-AKI最早来源于2002年欧洲泌尿生殖放射学会(ESUR)推荐意见,指在没有手术、肾毒性药物等因素影响下,血管内给予碘对比剂后72 h内血肌酐水平与基线相比升高25%或44.2 μmol/L;2012年改善全球肾脏病预后组织(KDIGO)定义为血管内予碘对比剂后48 h内血肌酐水平与基线相比绝对值升高26.5 μmol/L或7 d内相对值升高大于50%。2018年ESUR考虑到接受碘对比剂检查可能合并其他一些临床问题导致AKI,提出用碘对比剂后AKI (PC-AKI)替代CI-AKI,然而,如果明确碘对比剂的应用与肾功能急剧下降存在因果关系,仍推荐应用CI-AKI。CI-AKI定义为使用碘对比剂后72 h内血肌酐升高超过26.5 μmol/L或大于基线值的1.5倍。
流行病学
低风险的门诊患者中,CI-AKI的发生率约为11%,估算肾小球滤过率(eGFR )<45 ml/(min·1.73 m2)静脉使用碘对比剂后CI-AKI发生率5%~20%,合并糖尿病、充血性心力衰竭或老年高危患者CI-AKI发生率高达40%,约25%~ 30%的CI-AKI患者会进展为慢性肾衰竭,需要肾脏替代治疗患者只占0.06%,但患者生存率和死亡率有明显下降。
病理特征
碘对比剂对肾小球损伤不明显,基本病理变化为急性肾小管坏死,其对肾小管上皮细胞和血管内皮细胞的直接细胞毒性作用、血管活性介质和高黏度导致的肾血流动力学改变,导致肾脏低灌注和氧化应激等有关。
碘对比剂几乎100%以原型经肾小球滤过,可经肾小管上皮细胞的转运体进入肾小管上皮细胞,高浓度的碘对比剂可致肾小管刷状缘丢失 、细胞膜完整性破坏、细胞碎屑脱落进入肾小管间隙,使尿液中碘对比剂滞留,更多碘对比剂进入肾小管间质间隙,形成恶性循环,加重损伤。
肾脏外髓质氧气需求量大但供应量低,易受到缺血缺氧影响,而碘对比剂可使外髓质血流量减少40%,氧输送减少60%,造成髓质代谢需求与血液供应不匹配,导致活性氧(ROS)产生,肾小管发生氧化损伤。同时ROS可诱导内皮素、血管紧张素Ⅱ、腺苷和血栓素A2合成增加,以及NO合成减少,促进血管收缩,引起肾脏微循环改变和远端缺血,缺血又可导致氧自由基和ROS形成增加,形成恶性循环。
碘对比剂细胞毒性作用的分子机制可能主要涉及激活Caspase-3、Caspase-9和Bcl-2通路,直接参与凋亡信号通路,并通过钙稳态失衡引起膜蛋白的重新分配、DNA碎片化、细胞间连接破坏、细胞增殖减少、线粒体功能障碍。
生物标志物
推荐将血肌酐水平用于诊断CI-AKI,大多数患者在应用碘对比剂后24 ~ 48 h会出现一过性的血肌酐水平升高,高峰值出现在造影后3 ~ 5 d,损伤轻微者往往在1 ~ 3周后可恢复基线水平。其他新的生物标志物如胱抑素C、嗜中性粒细胞明胶酶相关脂质运载蛋白(NGAL)和肾损伤分子-1(KIM-1)可根据临床需要进行选用。
危险因素
1.高龄与CI-AKI的相关性不明确,但考虑肾功能可能随年龄增长而减退,仍建议年龄>60岁的患者在使用碘对比剂之前进行肾功能评估。
2.不建议将性别作为评估CI-AKI的影响因素。
3.糖尿病是CI-AKI的危险因素,但不推荐作为评估CI-AKI风险的独立危险因素。
4.高尿酸血症可能与CI-AKI的风险增加相关。
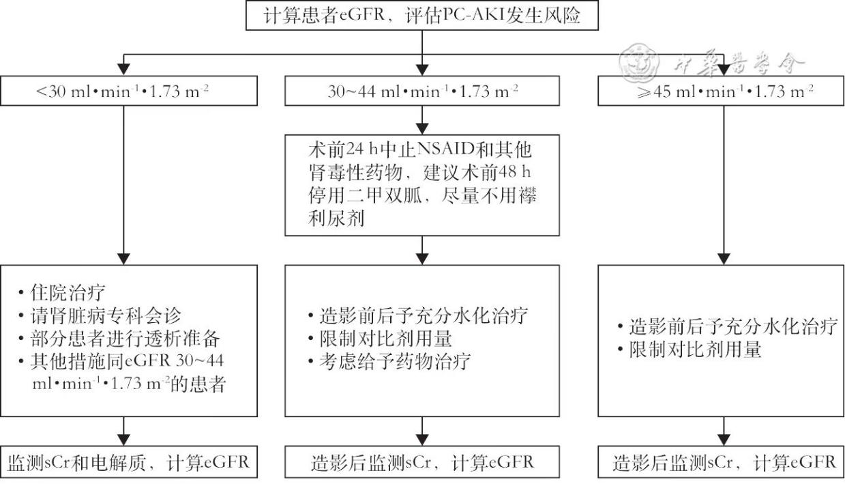
5.基线肾功能受损为CI-AKI的独立危险因素。动脉注射碘对比剂时eGFR<45 ml/(min·1.73 m2) 或静脉注射碘对比剂时eGFR< 30 ml/(min·1.73 m2)作为CI⁃AKI的危险因素。非紧急情况下,行碘对比剂检查前7 d行肾功能检测;紧急情况下,若能推迟碘对比剂检查,先行肾功能检测;不立即行碘对比剂检查就会对患者造成危害的情况下,先行肾功能检测,但可在没有肾功能检测结果情况下紧急行碘对比剂检查。CI-AKI高危患者,接受碘对比剂检查后48 h内应复查肾功能,若48 h内诊断CI-AKI,需要尽早采取干预措施,并随访监测肾功能至少30 d。
6. 碘对比剂
(1)种类:次高渗和等渗碘对比剂发生CI-AKI的风险低,推荐使用非离子型;不同品种的对比剂发生CI-AKI的风险目前还没有明确的结论。
(2)剂量:根据体重和基线血肌酐水平可估算碘对比剂剂量的上限(最大碘对比剂剂量):碘对比剂限值 = [5 ml/kg×体重(kg)]/Scr(mg/dl)(即使计算出的剂量>300 ml, 最大碘对比剂剂量也不能超过300 ml)。
(3)时间:PCI患者短时间内(48 ~ 72 h)重复使用碘对比剂为CI-AKI危险因素,没有其他危险因素时,只要碘对比剂剂量与eGFR比值(g ⁃ I/eGFR)不超过 1.0,可重复注射;有其他危险因素时,反复注射碘对比剂最好间隔至少48 h,并在此之前检测肾功能。
(4)给药途径:静脉注射与动脉注射碘对比剂CI-AKI发生风险差异不显著。
(5)合并用药:合并应用非甾体抗炎药、利尿剂、氨基糖苷类抗菌药物、两性霉素B、唑来膦酸盐(应和对比剂间隔14天)、铂类药物(顺铂和对比剂应间隔5~7天)和甲氨蝶呤等抗肿瘤药物应在使用碘对比剂前后检测肾功能;ACEI/ARB与碘对比剂合用时无需停药,但需要检测肾功能;合用二甲双胍需根据肾功能及碘对比剂给药途径个体化停用及重启。

风险评估
评估模型
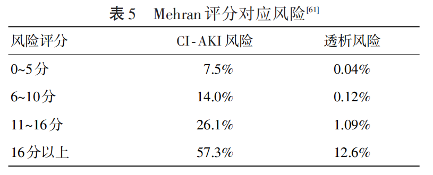
接受冠状动脉造影或冠状动脉介入治疗的患者可选择Mehran评分评估CI-AKI风险,其他模型(如Ni模型、Yao模型、AGEF评分、ACEF-MDRD评分、SYNTAX评分、CHADS2评分、Zwolle评分、Chen评分、CAC评分、CI-AKI模型等)预测能力仍需要大规模试验证实。

评估流程
预防措施
水化
静脉水化和口服水化均可以降低CI-AK风险,建议首选静脉水化,也不限制口服水化;生理盐水和碳酸氢钠溶液均可作为水化的晶体溶液,临床应用时 需考虑碳酸氢盐溶液成本较高、可能导致碱中毒风险;不同水化方案的优劣仍不明确,国内外指南推荐的方案如下,仍需要进一步研究。

他汀类药物
短期大剂量他汀类药物可能具有潜在的CI-AKI预防作用,但不推荐他汀类药物作为常规预防策略。
维生素C
可能具有潜在CI-AKI预防作用,仍需要临床研究证实。
RAAS抑制剂
RAAS抑制剂对CI-AKI预防作用不明确,不推荐作为常规预防策略。
其他
前列地尔、曲美他嗪、茶碱、重组人C1酯酶抑制剂、水化预防的基础上联合曲美他嗪和远端缺血预处理可能预防CI-AKI,但透析等其他手段并未显示可预防CI-AKI发生。
治疗
不推荐常规采用透析治疗CI-AKI,仅在病情严重危及生命、有透析指征的情况下考虑透析治疗。不推荐将其用于除血容量不足的CI-AKI 患者的治疗。利尿剂、多巴胺、利钠肽等药物虽有助于对患者进行容量管理,促进碘对比剂排出,但治疗CI-AKI证据并不确定,不推荐常规使用。


